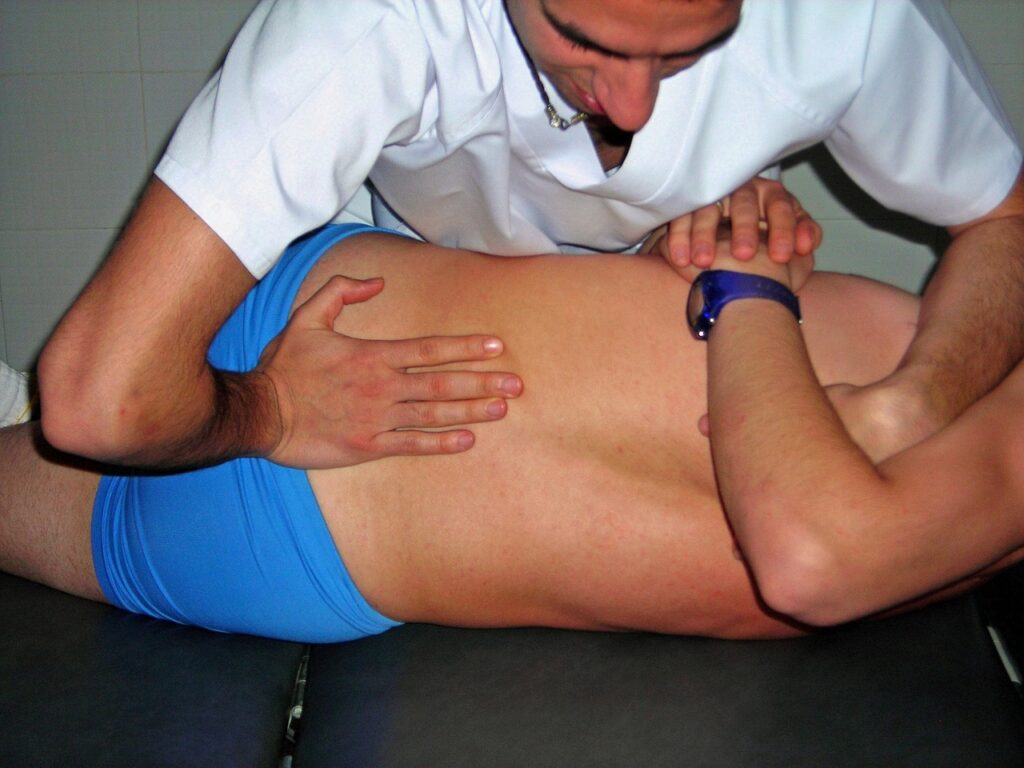
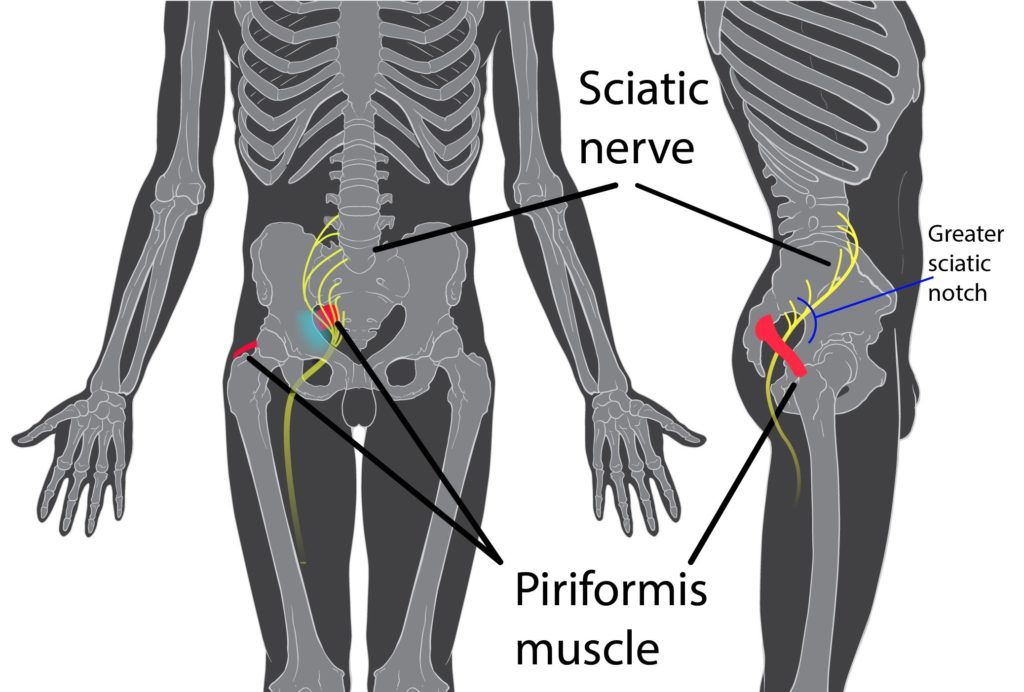
Le syndrome du piriforme, une affection douloureuse caractérisée par des douleurs au niveau des fessiers, peut souvent être méconnu ou mal diagnostiqué.
Les personnes atteintes de ce syndrome ressentent généralement une douleur intense dans la région de la fesse, souvent confondue avec des douleurs lombaires ou des problèmes de hanche.
Cependant, on peut trouver une approche thérapeutique efficace grâce à l’ostéopathie. Cette discipline de médecine alternative se concentre sur la manipulation manuelle des muscles, des os et des articulations pour soulager la douleur et restaurer la mobilité.
Dans cet article, nous explorerons le syndrome du piriforme, ses symptômes et son diagnostic, ainsi que l’efficacité de l’approche ostéopathique dans le traitement de cette affection souvent débilitante.
Quels sont les symptômes du syndrome du piriforme ?
Douleur
La douleur est le symptôme le plus courant du syndrome du piriforme. Elle se manifeste généralement dans la région de la fesse et peut irradier vers le bas de la jambe.
La douleur peut être décrite comme lancinante ou brûlante pouvant être exacerbée par certaines activités. Notamment la marche, la course à pied ou même le fait de simplement rester assis pendant de longues périodes.
Engourdissement et picotements
Les patients atteints du syndrome du piriforme peuvent également ressentir des sensations d’engourdissement ou de picotements le long du nerf sciatique. Ils peuvent s’étendre de la fesse jusqu’à la jambe, parfois même jusqu’au pied. Ces sensations désagréables peuvent être intermittentes ou persistantes et peuvent être aggravées par certaines positions ou mouvements.
Inconfort en position assise
La position assise prolongée peut exacerber la douleur et l’inconfort associés au syndrome du piriforme. Les personnes atteintes peuvent ressentir une aggravation des symptômes lorsqu’elles restent assises pendant de longues périodes. Cela peut affecter leur capacité à travailler ou à vaquer à leurs activités quotidiennes normales.
Douleur aggravée par certaines activités
Outre la position assise, certaines activités spécifiques peuvent aggraver la douleur chez les personnes atteintes du syndrome du piriforme. Ces activités peuvent inclure la montée d’escaliers, la course à pied, le port de chaussures à talons hauts, ou même de simples mouvements comme s’accroupir ou se pencher en avant.

Pourquoi je souffre du syndrome du muscle piriforme ? Quelles sont les causes ?
- Anomalies anatomiques
Des anomalies anatomiques, telles qu’une variation de la structure du muscle piriforme ou des variations dans le trajet du nerf sciatique, peuvent contribuer au développement du syndrome du piriforme. Par exemple, chez certaines personnes, le nerf sciatique peut passer à travers le muscle piriforme au lieu de passer en dessous de celui-ci, ce qui augmente le risque de compression du nerf.
- Blessures ou surutilisation
Une blessure traumatique, telle qu’une chute sur les fesses, un impacts direct ou une blessure sportive, peut être une cause des spasmes musculaires dans le piriforme, entraînant une compression du nerf sciatique. De plus, une utilisation excessive ou répétitive du muscle piriforme, comme celle observée chez les coureurs, les cyclistes ou les personnes effectuant des mouvements de rotation du bassin fréquents, peut également contribuer au développement du syndrome du piriforme.
- Tensions musculaires et dysfonctionnements posturaux
Les tensions musculaires chroniques, les déséquilibres musculaires et les dysfonctionnements posturaux peuvent exercer une pression accrue sur le muscle piriforme et le nerf sciatique, favorisant ainsi le développement du syndrome du piriforme. Des habitudes posturales incorrectes, telles qu’une mauvaise posture assise ou un déséquilibre musculaire entre les muscles pelviens, peuvent également jouer un rôle dans l’apparition de cette condition.
En outre, la colonne vertébrale est étroitement liée au syndrome du piriforme car les déséquilibres posturaux ou les troubles vertébraux peuvent contribuer à la compression du nerf sciatique. Ces facteurs peuvent aggraver les symptômes et rendre le traitement plus complexe.
Diagnostic et traitements du syndrome du piriforme
Le diagnostic du syndrome du piriforme repose sur un examen physique approfondi. Celui-ci inclue des tests de mobilité, des palpations musculaires et des évaluations des symptômes.
On peut utiliser des techniques d’imagerie médicale telles que l’IRM, la tomodensitométrie ou l’électromyographie pour confirmer le diagnostic et exclure d’autres affections similaires. Un examen clinique évalue les symptômes et confirme le diagnostic par des tests spécifiques de mobilité et de sensibilité.
Le médecin doit tenir compte des antécédents médicaux, des habitudes de vie et des activités quotidiennes du patient pour mieux comprendre les facteurs contribuant à la condition.
Diverses options existent pour soulager les symptômes du syndrome du piriforme. La physiothérapie, les étirements spécifiques et les ajustements d’activités sont des approches non invasives efficaces. Des techniques de relaxation musculaire comme le massage thérapeutique peuvent également aider. Pour les cas plus graves, il pourra être envisagé de faire des injections de corticostéroïdes ou de la chirurgie.
Une approche individualisée et multidisciplinaire, impliquant des professionnels de la santé, est souvent nécessaire pour une gestion efficace de cette condition.
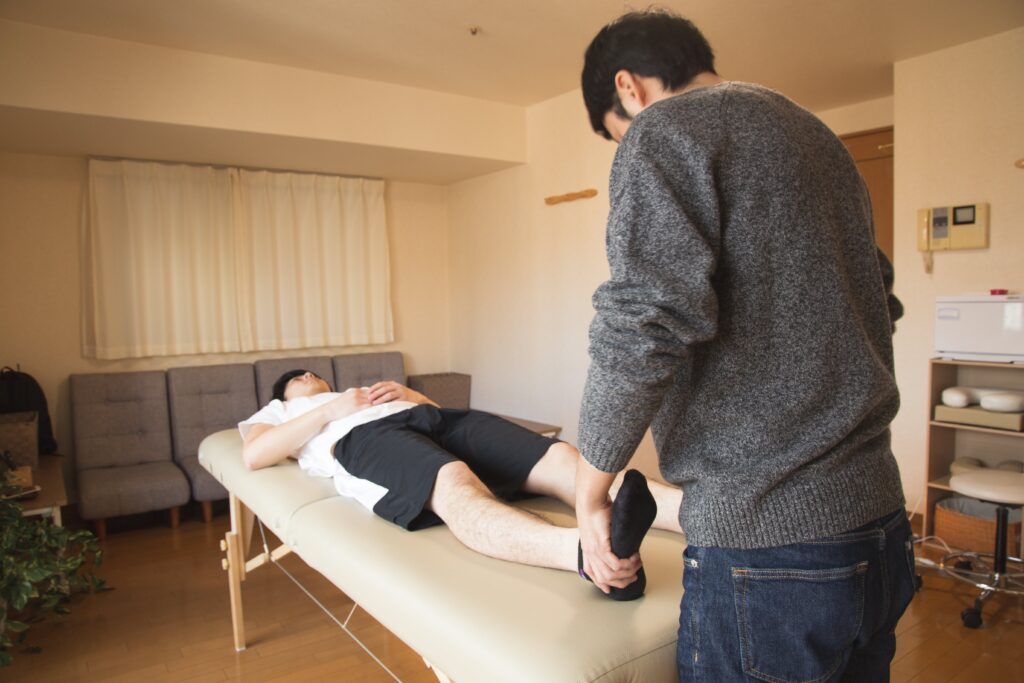
Approche ostéopathique pour le syndrome du piriforme
Technique de Strain-Counterstrain :
La technique de strain-counterstrain est une approche ostéopathique couramment utilisée pour traiter le syndrome du piriforme. Cette méthode vise à réduire la tension du muscle piriforme en identifiant et en manipulant les points sensibles au niveau du sacrum, du muscle piriforme et du trochanter.
L’ostéopathe invite le patient à se positionner de manière inclinée, avec le côté affecté du corps au bord de la table d’examen. Puis, il manipule délicatement la jambe affectée pour réduire la tension musculaire.
Libération positionnelle facilitée :
Une autre technique ostéopathique utilisée dans le traitement du syndrome du piriforme est la libération positionnelle facilitée. Cette approche vise également à réduire la tension du muscle piriforme en utilisant des manipulations douces et indirectes.
L’ostéopathe demande au patient de se positionner de manière à favoriser la relaxation du muscle piriforme, ce qui permet à l’ostéopathe d’effectuer des manipulations spécifiques pour soulager la compression du nerf sciatique.
Autres techniques ostéopathiques :
En plus de ces précédentes techniques spécifiques, vous pouvez utiliser d’autres méthodes ostéopathiques pour traiter le syndrome du piriforme. Parmi celles-ci, l’énergie musculaire se révèle particulièrement efficace pour gérer les spasmes musculaires du piriforme. Elle permet également de corriger les dysfonctions associées au sacrum et au bassin.
On emploie souvent la technique de haute vélocité – basse amplitude. Elle permet de pour corriger les dysfonctions somatiques liées au syndrome du piriforme, bien qu’une grande prudence soit nécessaire. Notamment chez les patients présentant de l’ostéoporose afin de minimiser les risques de complications.
Recommandations et précautions :
Ce sont des professionnels de la santé qualifiés et expérimentés dans le domaine de l’ostéopathie qui doivent pratiquer ces techniques. Ils peuvent fournir des conseils personnalisés, adaptés à chaque patient, et veiller à administrer les traitements de manière sûre.
En suivant les recommandations et en prenant les précautions nécessaires, les patients atteints du syndrome du piriforme peuvent bénéficier d’une approche thérapeutique complémentaire visant à soulager la douleur, restaurer la mobilité et améliorer leur qualité de vie.